Soutenir les soins avec la gérontotechnologie
© top images / Adobe Stock
La gestion des symptômes comportementaux et psychologiques de la démence comporte de nombreux défis, auxquels les développements technologiques peuvent partiellement répondre en complément des approches non-pharmacologiques. État des lieux.
Par Sofia Fernandes, chargée de cours HES, infirmière clinicienne spécialisée Les Maisons de la Providence et Omar Portela Dos Santos, maître d’enseignement HES, chef de projet, Haute école de santé Valais (HES-SO), Sion [1]
Les chiffres sont éloquents : selon les projections, 1’548,9 millions de personnes auront plus de 65 ans en 2050 (Husebo et al., 2020). Constat identique pour les plus de 80 ans, qui représenteront alors 109,1 millions de la population mondiale. Bien que trois quarts des personnes âgées de 70 à 84 ans vieillissent sans problèmes de santé psychique, les 85 ans et plus (Gunten & Georgescu, 2017) présentent de fréquents problèmes neuropsychiatriques, lesquels augmentent avec le déclin fonctionnel (Gunten & Georgescu, 2017). Quant aux personnes démentes, de 50 millions en 2019, elles passeront à 75 millions en 2030 et à 150 millions en 2050. Actuellement, 5% de la population mondiale âgée de plus de 65 ans souffre de démence, dont 70% ne peut pas vivre de manière indépendante (Husebo et al., 2020; Lai Kwan et al., 2019; Pappadà et al., 2021; Stavropoulos et al., 2020).
Au cours de leur maladie, 98% des personnes atteintes de démence sont concernées par un ou plusieurs symptômes comportementaux et psychologiques de la démence (SCPD). Les principaux signes et symptômes en sont l’agitation (75%), la déambulation (60%), la dépression (50%), la psychose (30%) et les cris et l’agressivité (20%). Ces symptômes holistiques entraînent des conséquences biomédicales et psychosociales chez les patient·e·s/résident·e·s/bénéficiaires de soins, à commencer par une diminution de leur qualité de vie. Les professionnel·le·s sont également concerné·e·s par l’épuisement professionnel, le risque de maltraitance, la diminution de la qualité des soins, l’augmentation de la charge de travail, l’évitement ou encore le stress. Pour les proches aidant·e·s, les SCPD entraînent potentiellement de l’isolement social, de la maltraitance, de la honte, un fardeau, ou un sentiment d’impuissance. Finalement, le système de santé se trouve impacté à travers l’augmentation des consultations, des hospitalisations, des prescriptions de psychotropes et de stabilisateurs de l’humeur et des coûts de la santé (Dada et al., 2021; Husebo et al., 2020; Lai Kwan et al., 2019; Pappadà et al., 2021, 2021), puisque 80 à 90% des personnes présentant des SCPD vivent en EMS (Dada et al., 2021).
Au vu de ces chiffres témoignant de l’augmentation de l’espérance de vie et du vieillissement de la population, les besoins en matière de santé et de soins évoluent. Dans ce contexte, les gérontotechonologies pourraient prendre une place prépondérante dans le panorama du système sanitaire helvétique. Mais que signifie ce terme formé de la contraction des mots « gérontologie », c’est-à-dire la science du vieillissement, et « technologie » ? Existe-t-il des limites ? Comment s’assurer que ces dispositifs représentent un vrai bénéfice pour le senior, plutôt qu’une contrainte ou un frein à son libre arbitre ? Dans quelles mesures répondent-ils aux besoins associés au vieillissement démographique massif ?
Technologies d’assistance : entre gadgets et évidences
Les symptômes comportementaux et psychologiques de la démence représentent un défi quotidien et engendrent un besoin crucial en assistance et en surveillance. Leur détection, leur monitoring, leur évaluation et leur gestion sont-ils efficaces ? Peut-on faire mieux, sans augmenter davantage la charge de travail du ou de la soignante ?
Actuellement, la détection de ces symptômes est basée sur des observations soignantes, plus ou moins documentées [2], ou uniquement par une note écrite dans le dossier de suivi. Comment la technologie pourrait-elle aider à optimiser la prise en soins pour les équipes soignantes ? Celle-ci pourrait-elle permettre d’initier rapidement un traitement, diminuer l’utilisation des psychotropes et les hospitalisations, améliorer l’efficience de la gestion des SCPD dans les unités de soins, ou encore objectiver les périodes de manifestation des SCPD et le suivi du traitement ?
Pour garantir la qualité des soins et la sécurité des patient·e·s, le contexte socio-sanitaire actuel nécessite des soins de santé intelligents, abordables et accessibles. Les gérontechnologies ou gérontotechnologies y apparaissent comme l’une des solutions. Selon la littérature, elles prennent différentes dénominations : Technologies portatives et ambiantes (TPA), Internet of things (IOT), Intelligent assistive technologies ou encore Sensor technology. Quel qu’en soit l’intitulé, la définition demeure : ces appellations désignent un réseau d’objets physiques, des dispositifs ou des systèmes dotés d’une technologie intégrée. Multiples, leurs objectifs visent à interagir avec l’environnement, communiquer de manière autonome, accroître la sécurité, offrir une surveillance objective, continue et holistique ou encore faciliter la prise de décision clinique. Ces technologies ont également pour but d’offrir une meilleure qualité de prise en charge avec une amélioration de l’efficience, de l’efficacité et de la détection des SCPD, une diminution des hospitalisations, des complications, des décompensations et de la consommation de médicaments ou encore une prolongation du maintien à domicile (Dada et al., 2021; Husebo et al., 2020; Lai Kwan et al., 2019; Pappadà et al., 2021, 2021).
Si les apports de cette technologie sont indéniables, les obstacles à leur adoption se révèlent nombreux. D’abord, les potentiels utilisateurs et utilisatrices doivent connaître leur existence, ce qui n’est pas toujours le cas. Ensuite, les entraves peuvent être liées à une mauvaise compréhension de leurs plus-values, qui peuvent être perçues comme intrusives ou stigmatisantes. Une efficacité défaillante (instabilité du signal, fausses alarmes) ou une structure gênante, imposante ou peu esthétique comptent également parmi les barrières à leur adoption. Enfin, leur coût important ainsi que diverses questions éthiques, telles que les atteintes à la vie privée, la capacité de discernement, et la notion d’intrusion représentent aussi des freins à leur emploi (Freiesleben et al., 2021; Khoshmanesh et al., 2021).
Dès lors, pour ne pas basculer sur le côté pervers et éviter une utilisation trop « gadget » des outils technologiques, il est nécessaire de les employer de façon réfléchie et pondérée, sans les détourner de leur première intention. En effet, un emploi inadéquat risquerait de déshumaniser le soin et la relation avec les patient·e·s. Pour assurer cet emploi « juste », le·a patient·e et son bien-être doivent demeurer au centre de toute décision et suivi de prise en charge. Cette posture garantit un soin individualisé qui respecte les principes éthiques.
Des preuves pour les approches non-pharmacologiques
L’apparition des symptômes comportementaux et psychologiques de la démence peut être liée à la personne (problème somatique, problème psychique, un ou plusieurs besoins non-satisfaits), à son environnement (contexte social, familial, approche), ou à la combinaison de plusieurs facteurs. Ainsi, leur gestion efficace repose sur une approche structurée destinée à déceler et à agir sur l’ensemble des facteurs déclenchants. La littérature suggère plusieurs modèles qui, bien que portant des noms différents, présentent les mêmes étapes : (1) évaluer les manifestations que la personne présente et son environnement, (2) formuler une hypothèse de compréhension et (3) concevoir une ou plusieurs interventions en ciblant les facteurs déclenchants. Les interventions peuvent être non-pharmacologiques, pharmacologiques ou une combinaison des deux (Tible et al., 2017). Si les deux premières étapes requièrent un investissement de la part des professionnel·le·s, des proches aidant·e·s et de la personne concernée, le dernier échelon s’avère plus complexe en raison du caractère multifactoriel des signes et symptômes. Le traitement des SCPD peut ainsi s'avérer une démarche laborieuse.
Les recommandations de bonnes pratiques stipulent que les approches non-pharmacologiques sont à privilégier comme traitement de première intention. Elles consistent en des interventions sensorielles et psychothérapeutiques et des activités structurées, qui n’ont pas d’effets nocifs et nécessitent un investissement minimal ou modéré pour les personnes impliquées (patient·e/bénéficiaire/résident·e, professionnel·le·s et proches aidant·e·s) (Scales et al., 2018).
Les données probantes des approches non-pharmacologiques des SCPD sont limitées : leur nature hétérogène et la variété de la conception des études dans ce domaine rendent plus difficile la généralisation des résultats (Tible et al., 2017). Si une revue de littérature récente a montré qu’il n’existe pas de preuves solides en faveur d'une approche non-pharmacologique particulière, elle indique aussi que les interventions à composantes multiples se sont avérées efficaces, impliquant généralement la participation à des activités agréables pour la personne atteinte de démence, ainsi qu'un soutien individualisé (Kennedy et al., 2021). Ces résultats renforcent la nécessité d'une approche individualisée et adaptée, étant donné la gamme de comportements et les nombreux facteurs associés aux SCPD.
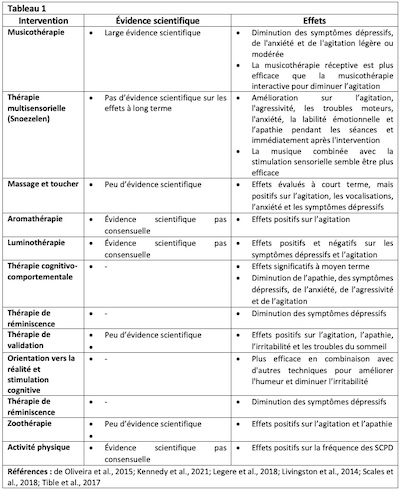 Quant aux interventions non-pharmacologiques spécifiques, elles présentent des évidences scientifiques diverses (large évidence scientifique, peu d’évidence scientifique, évidence qui n’est pas consensuelle ou pas d’évidence, voir tableau 1). Les comportements et les symptômes les plus rapportés pour lesquels les interventions non-pharmacologiques se sont révélées efficaces sont les symptômes dépressifs, l’apathie, l’anxiété, l’agressivité, l’agitation, ou encore les troubles du sommeil.
Quant aux interventions non-pharmacologiques spécifiques, elles présentent des évidences scientifiques diverses (large évidence scientifique, peu d’évidence scientifique, évidence qui n’est pas consensuelle ou pas d’évidence, voir tableau 1). Les comportements et les symptômes les plus rapportés pour lesquels les interventions non-pharmacologiques se sont révélées efficaces sont les symptômes dépressifs, l’apathie, l’anxiété, l’agressivité, l’agitation, ou encore les troubles du sommeil.
La psychoéducation est également une approche non-pharmacologique reposant sur des programmes de formation axés sur l’éducation en matière de démence et de gestion des SCPD. Ces derniers s’adressent autant aux personnes âgées, qu’aux proches aidant·e·s et aux professionnel·le·s (Kennedy et al., 2021; Tible et al., 2017). Deux revues systématiques ont mis en évidence que les programmes éducatifs, centrés sur la personne et axés sur les techniques de communication et sur la compréhension de l'agressivité et de la violence, permettaient non seulement d’augmenter les interactions positives entre les professionnel·le·s et la personne âgée avec démence, mais aussi de diminuer les comportements d’agressivité (Legere et al., 2018; Livingston et al., 2014)
Ainsi, il ressort de manière unanime que quelle que soit l’intervention non-pharmacologique envisagée, son application dans la pratique implique une compréhension partagée des symptômes et des comportements, et d’une approche individualisée, centrée sur la personne.
Le système socio-sanitaire suisse, les professionnel·le·s de première ligne ainsi que les proches aidant·e·s font et vont devoir faire face à d’importants défis, notamment au sujet des démences, des SCPD, de la polymorbidité et de la polymédication. Dans ce contexte, les approches non-pharmacologiques, tout comme les technologies d’assistance, représentent une opportunité de repenser les soins en identifiant les besoins, les défis et les différents enjeux, tout en répondant aux critères de qualité des soins et de sécurité des patient·e·s.
Bibliographie
- Dada, S., van der Walt, C., May, A. A., & Murray, J. (2021). Intelligent assistive technology devices for persons with dementia : A scoping review. Assistive Technology, 0(0), 1‑14.
- de Oliveira, A. M., Radanovic, M., de Mello, P. C. H., Buchain, P. C., Vizzotto, A. D. B., Celestino, D. L., Stella, F., Piersol, C. V., & Forlenza, O. V. (2015). Nonpharmacological Interventions to Reduce Behavioral and Psychological Symptoms of Dementia : A Systematic Review. BioMed Research International, 2015, 218980.
- Freiesleben, S. D., Megges, H., Herrmann, C., Wessel, L., & Peters, O. (2021). Overcoming barriers to the adoption of locating technologies in dementia care : A multi-stakeholder focus group study. BMC Geriatrics, 21(1), 378.
- Husebo, B. S., Heintz, H. L., Berge, L. I., Owoyemi, P., Rahman, A. T., & Vahia, I. V. (2020). Sensing Technology to Monitor Behavioral and Psychological Symptoms and to Assess Treatment Response in People With Dementia. A Systematic Review. Frontiers in Pharmacology, 10, 1699.
- Kennedy, K. J., Forsythe, D., Wagner, J., & Eckert, M. (2021). Clinical pathways for the evidence-based management of behavioural and psychological symptoms of dementia in a residential aged care facility : A rapid review. Australasian Journal on Ageing, 40(4), 347‑355.
- Khoshmanesh, F., Thurgood, P., Pirogova, E., Nahavandi, S., & Baratchi, S. (2021). Wearable sensors : At the frontier of personalised health monitoring, smart prosthetics and assistive technologies. Biosensors & Bioelectronics, 176, 112946.
- Lai Kwan, C., Mahdid, Y., Motta Ochoa, R., Lee, K., Park, M., & Blain-Moraes, S. (2019). Wearable Technology for Detecting Significant Moments in Individuals with Dementia. BioMed Research International, 2019, e6515813.
- Legere, L. E., McNeill, S., Schindel Martin, L., Acorn, M., & An, D. (2018). Nonpharmacological approaches for behavioural and psychological symptoms of dementia in older adults : A systematic review of reviews. Journal of Clinical Nursing, 27(7‑8), e1360‑e1376.
- Livingston, G., Kelly, L., Lewis-Holmes, E., Baio, G., Morris, S., Patel, N., Omar, R. Z., Katona, C., & Cooper, C. (2014). Non-pharmacological interventions for agitation in dementia : Systematic review of randomised controlled trials. The British Journal of Psychiatry: The Journal of Mental Science, 205(6), 436‑442.
- Pappadà, A., Chattat, R., Chirico, I., Valente, M., & Ottoboni, G. (2021). Assistive Technologies in Dementia Care : An Updated Analysis of the Literature. Frontiers in Psychology, 12, 644587.
- Scales, K., Zimmerman, S., & Miller, S. J. (2018). Evidence-Based Nonpharmacological Practices to Address Behavioral and Psychological Symptoms of Dementia. The Gerontologist, 58(Suppl 1), S88‑S102.
- Stavropoulos, T. G., Papastergiou, A., Mpaltadoros, L., Nikolopoulos, S., & Kompatsiaris, I. (2020). IoT Wearable Sensors and Devices in Elderly Care : A Literature Review. Sensors, 20(10), Art. 10.
- Tible, O. P., Riese, F., Savaskan, E., & von Gunten, A. (2017). Best practice in the management of behavioural and psychological symptoms of dementia. Therapeutic Advances in Neurological Disorders, 10(8), 297‑309.
[1] Omar Portela Dos Santos est également doctorant en sciences infirmières à Unversidade Catolica Portuguesa, Institute of Health Sciences
[2] Les observations soignantes peuvent être documentées à l’aide des outils suivants : échelle de Cohen-Mansfield, inventaire neuropsychiatrique, le mini-mental state, évaluation MOCA, Confusion Assessment Method, Delirium Observation Scale, échelle d’agitation de Pittsburg, échelle d’Hamilton, échelle de dépression de Cornel, évaluation EOCA, etc.
Votre avis nous intéresse
Comment citer cet article ?
Sofia Fernandes et Omar Portela Dos Santos, «Soutenir les soins avec la gérontotechnologie», REISO, Revue d'information sociale, publié le 22 mai 2023, https://www.reiso.org/document/10756

