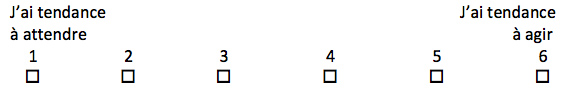Actes médicaux inutiles: le rôle du patient
Dans les systèmes de santé développés, entre 20 et 30% des actes médicaux seraient injustifiés. Un mouvement médical grandissant vise à combattre cette surconsommation de soins. En Suisse aussi! Cette révolution culturelle se fera avec les patients.
Par Dr Kevin Selby, chef de clinique, Unisanté - Centre universitaire de médecine générale et santé publique, Lausanne; et Prof. Omar Kherad, chef de service, Service de médecine interne, Hôpital de la Tour, et Université de Genève [1]
Tous les jours, nous entendons parler de nouveaux tests qui permettent un dépistage précoce des maladies, de médicaments qui guérissent des symptômes désagréables et d’interventions qui permettent de vivre sainement plus longtemps. Ce phénomène n’est pas nouveau – la médecine s’est développée de manière exponentielle – mais elle se heurte aujourd’hui à une dure réalité économique et les nouveaux traitements sont de plus en plus analysés sous l’angle de leurs risques potentiels en intégrant leur profil « risque-bénéfice ». D’aucuns estiment en effet que 20-30% des actes médicaux sont injustifiés dans des pays avec des systèmes de santé comptant pourtant parmi les plus performants.
A cet effet, un mouvement médical grandissant suivant la philosophie Less is more en anglais (généralement traduit en français par moins c’est parfois mieux) repousse cette tendance à la surmédicalisation en tordant le cou à certaines idées reçues, selon lesquelles davantage de soins apporteraient toujours un bénéfice au patient.
Si les médecins sont fortement sensibilisés à cette nouvelle approche, tout le monde s’accorde à dire que les patients doivent être impliqués dans ce mouvement pour initier une révolution culturelle dans la consommation des soins. Dès lors, comment peuvent-ils naviguer dans ce système médical moderne de manière sécuritaire tout en profitant des nouvelles technologies? Cet article [2] présente les réflexions de deux médecins internistes généralistes.
Pour choisir avec discernement
Dans le cadre d’un rapport historique publié en 2011, l’Académie suisse des sciences médicales (ASSM) a chargé un groupe de travail d’élaborer une feuille de route sur le thème de la «Médecine durable» [3] qui est définie comme une médecine répondant aux besoins du présent, sans compromettre la capacité des générations futures à répondre aux leurs. Le groupe de travail a analysé les facteurs clés se cachant derrière le gaspillage dans le système de santé suisse en expliquant que les bénéfices des interventions médicales sont souvent surestimés ou mal interprétés.
Parmi les mesures citées pour limiter la surmédicalisation, l’ASSM a suggéré que les sociétés de discipline élaborent des listes d’interventions médicales (examen ou traitement) à éviter car elles ne répondent pas aux principes d’efficacité, d’adéquation et d’économicité.
La Société suisse de médecine interne générale (SSMIG) a joué un rôle pionnier en lançant en 2014 la campagne « Smarter medicine » faisant écho à la campagne « Choosing Wisely » initiée aux USA. Ces campagnes visent à aider les médecins et les patients à entrer en discussion sur des tests, des traitements et des procédures qui pourraient s’avérer, au mieux, inutiles et, au pire, délétères pour les patients. La SSMIG a donc été la première société médicale à publier sa propre liste nationale de 5 interventions à éviter dans le monde ambulatoire (Encadré 1) puis hospitalier, car elles n’ont pas de réelle plus-value pour le patient. Plusieurs sociétés de spécialistes lui ont ensuite emboité le pas [4].
Encadré 1 Recommandations « Top 5 » de la Société suisse de médecine interne générale [5]
La Société suisse de médecine interne générale recommande de ne pas pratiquer les tests ou prescriptions suivants:
1. Un bilan radiologique chez un patient se plaignant de douleurs lombaires non-spécifiques depuis moins de 6 semaines
2. Le dosage du PSA pour dépister le cancer de la prostate, sans en discuter les risques et les bénéfices avec le patient
3. La prescription d’antibiotiques en cas d’infection des voies aériennes supérieures (IVRS) sans signe de gravité
4. Une radiographie du thorax dans le bilan préopératoire en l’absence de suspicion de pathologie thoracique
5. La poursuite à long terme d’un traitement d’inhibiteurs de pompe à proton (IPP) pour des symptômes gastro-intestinaux sans utiliser la plus faible dose efficace
Chacun des cinq items de cette liste représente une facette de la surmédicalisation. A titre d’exemple, la première recommandation suggère d’éviter une imagerie lors des 6 premières semaines de douleurs au dos afin d’éviter un surdiagnostic. Les douleurs au dos sont en effet très fréquentes – un tiers de la population suisse âgée de plus de 15 ans en souffrira. Nous possédons maintenant des machines d’imagerie par résonance magnétique (IRM) très précises qui peuvent détecter toutes sortes d’anomalies, comme une arthrose lombaire ou une hernie discale potentiellement à l’origine des douleurs. Malheureusement, il n’y a pas de corrélation précise entre les résultats de l’imagerie et les symptômes des patients : un quart des patients ont des anomalies à l’IRM sans traduction clinique et, dans la plupart des cas, les symptômes s’amendent spontanément après quelques jours d’évolution. De plus, ces découvertes fortuites à l’imagerie peuvent coller une étiquette aux patients générant des inquiétudes et pouvant mener à des opérations du dos plus fréquentes, sans avantage clair pour eux.
Pour que les patients agissent
Conscient du rôle des patients, une nouvelle association « Smarter Medicine - Choosing Wisely Switzerland », comprenant l’ASSM et la SSMIG, a inclus des associations de défense des intérêts des patients et des consommateurs pour aider l’implémentation de la campagne. Cette collaboration devrait donner un nouvel élan à l’initiative pour promouvoir plus largement les efforts de lutte contre la surmédicalisation. Les différents partenaires s’accordent à dire que la publication de ces listes de « traitements inutiles » ne représente qu’une première étape dans l’obtention d’une médecine de qualité et durable. En effet, ces listes de traitement inutiles s’adressent principalement aux médecins, mais le grand public pourrait bénéficier d’une meilleure information sur la surmédicalisation.
Voici quelques conseils simples que les patients et les patientes pourront suivre pour se protéger contre l’usage abusif de certaines interventions médicales.
- Premièrement, essayez d’évaluer votre attitude face aux conseils médicaux. Cette question simple (Encadré 2) est utilisée pour différencier une personne qui maximise les soins médicaux d’une personne qui minimise les soins médicaux.
Encadré 2 Question pour différencier les patients qui minimisent les soins médicaux et ceux qui les maximisent (adapté de Health Psychol.) [6].
Parfois, une intervention médicale est clairement nécessaire, et parfois ce n'est clairement PAS nécessaire. D'autres fois, les personnes raisonnables divergent quant à la nécessité d'une intervention médicale.
Dans les situations où ce n'est pas clair, avez-vous tendance à vouloir agir ou à vouloir attendre pour voir si une action est nécessaire? Fait important, il n’y a pas de bonne façon d’être. Veuillez répondre sur l’échelle 1 à 6 ci-dessous:
Les patient·e·s qui cherchent à attendre et à minimiser ainsi les actes médicaux refusent souvent les conseils d’ordre médical. Nous ne voulons pas que ces personnes deviennent encore plus sceptiques! A l’inverse, les recherches démontrent qu’une personne qui maximise les soins médicaux croit plus facilement aux avantages potentiels des interventions médicales. De plus, elle craint souvent que son médecin le prive de traitements et accumule par conséquent les avis médicaux et les prescriptions. Si vous faites partie de cette catégorie de patients, vous êtes à risque de subir les préjudices de la surmédicalisation. Sur la pression de ce type de patients, plusieurs médecins satisferont ces demandes de traitements supplémentaires, même s’ils ne sont pas eux-mêmes convaincus des avantages. Certains tests, comme une simple prise de sang pour dépister le cancer de la prostate (Encadré 1 : recommandation numéro 2), semblent être sans danger. Mais ce simple test peut révéler des cancers qui n’auront pas forcément d’impact sur votre espérance de vie et vous expose inutilement aux complications des traitements.
- Deuxièmement, demandez à votre médecin de vous expliquer clairement ses décisions et ne laissez pas de place aux présomptions. Les décisions prises entre le patient et les médecins sont souvent basées sur la communication non verbale et sur des suppositions pouvant mener à une surmédicalisation en cas de malentendu. Prenez l’exemple du traitement antibiotique d’une infection des voies respiratoires supérieures, comme la grippe ou une bronchite (Encadré 1 : recommandation numéro 3). La plupart de ces infections sont d’origine virale : les antibiotiques ne raccourcissent pas considérablement la durée des symptômes et vous exposent aux effets secondaires. Les attentes du patient sont la raison principale de prescription inappropriée d’antibiotiques. Cependant, d’après des études basées sur des consultations vidéos enregistrées, seule une minorité des patients demande directement des antibiotiques. Il y a plutôt des présomptions des deux côtés : le médecin suppose que si le patient vient le voir, c’est pour obtenir une prescription. Le patient suppose que si le médecin prescrit des antibiotiques, c’est parce que les symptômes ne s’amélioreront pas sans les utiliser. La solution : lorsque votre médecin prescrit un antibiotique, demandez clairement le bénéfice attendu. A cet effet, les experts du mouvement « Choosing wisely » recommandent aux patients de systématiquement challenger leurs médecins en posant ces 4 questions à la fin d’un entretien [7]:
- Est-ce que ce traitement est vraiment utile?
- Quels sont les risques?
- Est-ce qu’il y a d’autres solutions plus simples?
- Qu’est-ce que je risque si on ne fait rien?
- Le troisième conseil : méfiez-vous des dernières tendances. Les promesses de résultats précoces de nouveaux traitements ne sont pas toujours tenues. Prenez l’histoire récente de la vitamine D, une vitamine essentielle que vous obtenez dans votre alimentation et grâce à l’exposition aux rayons UV. Il y a environ vingt ans, les chercheurs ont commencé à trouver des associations entre de faibles niveaux de vitamine D et une variété de problèmes de santé comme les maladies cardiovasculaires et même la fonction cognitive globale. Les médecins ont commencé à dépister les taux de vitamine D chez leurs patients et à prescrire des suppléments même aux personnes en bonne santé qui ne présentaient aucun symptôme. Or, aucune étude à ce jour n’a montré un quelconque bénéfice chez des patients jeunes en bonne santé. Pis encore, un surdosage peut entrainer d’importants effets secondaires, comme des troubles du rythme cardiaque ou des troubles digestifs.
- Notre dernier conseil est probablement évident : faites confiance à votre bon sens. Les « remèdes de grand-mère » s’avèrent souvent efficaces pour les problèmes de médecine de premier recours et sont de plus en plus soutenus par la médecine scientifique basée sur des preuves. Par exemple, le meilleur traitement pour l’insomnie est de se réveiller à la même heure tous les matins, d’éviter la caféine après 15h et de ne pas regarder des écrans avant de se coucher. Nous recommandons autant que possible d’éviter de prendre un médicament sédatif qui pourrait entrainer des risques de chute ou une dépendance au long terme.
Le principe du Less is more repris dans les différentes campagnes internationales est maintenant bien ancré dans la pratique clinique. L’intérêt de ce mouvement réside dans le fait que l’aspect qualitatif et sécuritaire pour le patient est prioritaire : l’avantage financier devient un effet collatéral bénéfique seulement s’il converge avec l’intérêt du patient. Nous espérons que les patients vont prendre conscience de leur rôle pour limiter cette surmédicalisation et que nos recommandations seront utiles pour participer pleinement à une réelle révolution culturelle dans la consommation des soins.
[1] Membre du comité Smartermedicine - Choosing Wisely Switzerland
[2] Ndlr Pour Connaissance 3, l’université des seniors du canton de Vaud, l’auteur de cet article a donné une conférence sur ce thème le 8 novembre 2019 à Aigle.
[3] Voir cette page du site de l’ASSM
[4] La liste figure dans la colonne de droite en page d’accueil du site Smarter Medecine
[5] Voir les commentaires de cette liste et les listes Top-5 des autres domaines médicaux en ligne
[6] Scherer LD, Caverly TJ, Burke J, Zikmund-Fisher BJ, Kullgren JT, Steinley D, McCarthy DM, Roney M, Fagerlin A. Development of the Medical Maximizer-Minimizer Scale. Health Psychol. 2016;35(11):1276-1287.
[7] Au sujet des questions à poser aux médecins, voir aussi en ligne
Cet article appartient au dossier Le prix de la santé
Votre avis nous intéresse
Comment citer cet article ?
Kevin Selby et Omar Kherad, «Actes médicaux inutiles : le rôle du patient», REISO, Revue d'information sociale, mis en ligne le 28 octobre 2019, https://www.reiso.org/document/5118